- Auteur Curtis Blomfield blomfield@medicinehelpful.com.
- Public 2023-12-16 21:26.
- Laatst gewijzigd 2025-01-24 09:05.
Streptodermie is een infectieuze pathologie die optreedt bij schade aan de opperhuid. De ziekte wordt gemakkelijk overgedragen en verspreidt zich snel. Meestal worden kinderen in de kleuter- en basisschoolleeftijd ziek. Dit komt doordat het immuunsysteem van het kind nog niet volledig is ontwikkeld. Behandeling van streptodermie moet zo vroeg mogelijk worden gestart, totdat de ziekte de diepe huidlagen heeft aangetast en niet in het chronische stadium is overgegaan. In de vroege stadia geneest deze aandoening snel en laat geen sporen op de huid achter.
Pathogen
De veroorzaker van streptodermie is streptokokken. Deze bacterie is normaal gesproken bij veel mensen aanwezig op de opperhuid. Het leeft op het oppervlak van de huid, maar dringt niet door in de binnenste lagen, omdat het snel wordt vernietigd door immuuncellen. Met het goede werk van het afweersysteem van het lichaam veroorzaakt deze microbe geen infectieziekten. Daarom wordt streptokokken overwogenopportunistische bacteriën. Als de immuniteit van een persoon echter da alt en er wonden op de huid zijn, dringen microben door in de diepe lagen van de opperhuid. Er is een ziekte - streptodermie.
Er zijn gevallen waarin streptokokken zich aansluiten bij een reeds bestaande infectieuze pathologie. Bij waterpokken, herpes of eczeem verergert streptodermie de symptomen van de onderliggende ziekte. Deze pathologieën gaan vaak gepaard met jeuk. Streptococcus dringt de huid binnen door wonden van krabben. In dit geval praten artsen over secundaire streptodermie.

Wat kan het begin van de ziekte veroorzaken
De directe oorzaak van streptodermie is de veroorzaker - streptokokken. Om de ontwikkeling van de ziekte te laten beginnen, zijn echter aanvullende ongunstige omstandigheden noodzakelijk. Deze omvatten alle factoren die bijdragen aan een afname van de immuniteit:
- stress;
- avitaminose;
- chronische ziekten van het maagdarmkanaal en het endocriene systeem;
- stoornissen in de bloedsomloop;
- voorbij acute infecties.
Bij kinderen kunnen symptomen van streptodermie optreden na een zere keel of roodvonk. Deze ziekten worden veroorzaakt door hetzelfde micro-organisme - streptokokken.
Bovendien kunnen de oorzaken van streptodermie ook in strijd zijn met de integriteit van de huid. De infectie komt immers via wonden de opperhuid binnen. Zelfs kleine schrammen, schaafwonden en beten kunnen een toegangspoort worden voor bacteriën om binnen te komen.
Zuurgraad (pH) van de huid speelt ook een grote rol. De normale waarden zijnwaarden van 5,2 tot 5,7 eenheden. Als de pH stijgt tot 6-7 eenheden, is de microflora van de opperhuid verstoord. Het resultaat is een gunstige omgeving voor microbiële groei.
Mensen met hormonale stoornissen hebben vaak last van streptodermie. Een slechte werking van de endocriene klieren beïnvloedt de toestand van de opperhuid. Bij een hormonale onbalans wordt de huid vettig en bedekt met mee-eters. Deze epidermis is erg vatbaar voor infecties.
Transmissieroutes
Is streptodermie besmettelijk? De infectie gaat vrij gemakkelijk over van een zieke naar een gezonde. De volgende verzendmethoden kunnen worden onderscheiden:
- Contactpersoon. De ziekteverwekker verschijnt op de huid van een gezond persoon na een handdruk of ander contact met de epidermis van de patiënt.
- Huishouden. De infectie wordt overgedragen via voorwerpen die door een zieke persoon worden gebruikt.
- In de lucht. Deze transmissieroute wordt zelden opgemerkt. Een ziek persoon kan de bacteriën echter afstoten als ze niezen en hoesten. Als ze op de huid van een gezond persoon komen, treedt er een ziekte op.
- Stof. Bacteriën dringen huidwonden binnen via stof dat besmet is met streptokokken.
Streptodermie bij volwassenen komt veel minder vaak voor dan bij kinderen. Deze ziekte is meer typerend voor de kleuter- en basisschoolleeftijd. Het is genoeg voor één kind om ziek te worden, omdat een uitbraak van deze infectie begint in het kinderteam. Volwassenen raken het vaakst besmet door contact met zieke kinderen.
Streptodermie vormt geen immuniteit. Terugvallen zijn niet ongewoon.
Soorten, vormen enziektestadia
Infectie kan zowel de oppervlakkige laag van de huid als de diepere delen van de opperhuid aantasten. In het eerste geval wordt de ziekte impetigo genoemd en in het tweede geval ecthyma.
In de geneeskunde worden de volgende stadia van streptodermie onderscheiden, afhankelijk van de diepte van de epidermislaesie:
- Bullous. Bacteriën infecteren alleen de oppervlaktelaag van de huid. Huiduitslag verschijnt in de vorm van kleine belletjes. Dan gaan ze open, de wonden genezen. Er blijven geen sporen achter op de epidermis. Gewoonlijk tast de infectie de huid van het gezicht aan.
- Niet-bullachtig. Grote blaren en zweren vormen zich op de huid. Gekenmerkt door schade aan de diepe lagen van de opperhuid. De algemene gezondheid verslechtert. Het behandelingsproces van dit stadium van de ziekte is erg lang. Vaak is er niet-bulleuze streptodermie op de armen en benen.
- Chronisch. Het wordt waargenomen bij onvoldoende of onjuiste behandeling. De infectie treft grote delen van de huid (tot 10 cm).
Met tijdige behandeling eindigt de ziekte in het bulleuze stadium. In dit geval is huidbeschadiging beperkt tot alleen de bovenste lagen.
Streptoderma wordt ook geclassificeerd afhankelijk van de aard van de uitslag. De volgende vormen van de ziekte worden onderscheiden:
- streptokokkenimpetigo;
- bulleuze impetigo;
- droge streptodermie;
- streptokokkencongestie (spleetachtige impetigo);
- periungal panaritium (turniol);
- streptokokken luieruitslag;
- vulgair ecthyma.
Symptomen van streptodermie verschillen afhankelijk van de vorm van de ziekte. Klinisch beeld van verschillende typenpathologie zal verder worden besproken.
ICD-classificatie
Volgens de internationale classificatie van ziekten van de tiende herziening verwijst streptodermie naar infecties van de huid en het onderhuidse weefsel. Dergelijke ziekten worden aangeduid met de codes L01 - L08. De ICD-10-streptodermiecode hangt af van de vorm van de ziekte.
Meestal komt deze ziekte voor in de vorm van impetigo (schade aan de bovenste huidlagen). In dit geval wordt het aangeduid in de ICD-10-code L01.
Diepe huidlaesies (ecthyma) met streptodermie worden gecodeerd onder de code L08.8, wat betekent - "Andere gespecificeerde lokale infecties van de huid en het onderhuidse weefsel".
Algemene symptomen
Hoe begint streptodermie? De incubatietijd na infectie is ongeveer 7 dagen. Dan verschijnen de eerste tekenen van de ziekte. Ze zijn afhankelijk van de vorm van pathologie. Het is echter mogelijk om de algemene symptomen van streptodermie te onderscheiden, kenmerkend voor alle soorten van deze ziekte:
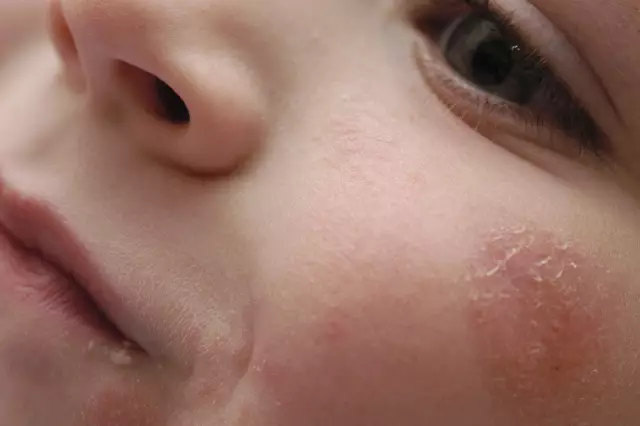
- Rode vlekken op de epidermis. Ze zijn meestal gelokaliseerd op het gezicht, de ledematen, oksels en liezen, evenals in huidplooien. De vlekken zijn rond. Op het gebied van roodheid wordt peeling van de huid opgemerkt.
- Bubbeluitslag. De grootte van de uitslag kan variëren van enkele millimeters tot 1-2 centimeter.
- Ernstige jeuk in de getroffen gebieden.
- Pijn en zwelling van de huid op de plaats van de uitslag.
- Gezwollen lymfeklieren.
Bovendien voelen veel patiënten zich slechter. Er is zwakte, malaise, hoofdpijn. De temperatuur kan oplopen tot +38 graden. Zo reageert hijlichaam op infectie. Vervolgens zullen we de symptomen van verschillende soorten streptodermie in meer detail bekijken.
Symptomen van streptokokkenimpetigo
Meestal komt de ziekte voor in de vorm van streptokokkenimpetigo. Dit is de mildste vorm van pathologie. Er verschijnt een lichte roodheid op de huid en vervolgens blaasjes (conflicten). Binnenin is etterende inhoud. Conflicten kunnen oplopen tot 1-2 cm, een dergelijke uitslag komt vooral voor op het gezicht. Dan worden hun muren gescheurd en komt er pus uit. Op de plaats van de uitslag vormen zich korsten, die vervolgens afvallen. Wanneer de huid geneest, blijft er een vlek achter, die vervolgens bleek wordt. Er zijn geen sporen op de plaatsen van huiduitslag. De ziekte duurt tot 2-4 weken.

Klinische foto van bulleuze impetigo
Bulleuze impetigo is ernstiger. Deze ziekte komt vaker voor bij zuigelingen. Bubbels met deze vorm van de ziekte verschijnen meestal op de armen of benen. Ze bereiken afmetingen van 1-2 cm en breken na verloop van tijd door. In plaats daarvan verschijnen zweren die lang genezen. Jeuk baart de patiënt zorgen na het openen van de bubbels. Deze vorm van de ziekte gaat altijd gepaard met een aanzienlijke verslechtering van het welzijn: zwakte, koorts, gezwollen lymfeklieren. Het genezen van de huid kan tot 2 maanden duren.
Droge streptodermie
Droge streptodermie wordt meestal gemakkelijk verdragen. Alleen de bovenste lagen van de dermis worden aangetast. Huiduitslag wordt gevormd in de vorm van witte of roze vlekken bedekt met schubben. Bubbels worden niet waargenomen. De manifestaties van de ziekte storen de patiënt praktisch niet, er is geen verslechtering van de algemene toestand. Deze vorm van pathologie is echter verraderlijk omdat de patiënt besmettelijk blijft met een normale gezondheid. Heel vaak geven kinderen met droge streptodermie de infectie door aan anderen.
Streptokokkencongestie
Deze vorm van streptodermie bij volwassenen en kinderen wordt vrij vaak opgemerkt. Huiduitslag is meestal gelokaliseerd in de mondhoeken, minder vaak in het gebied van de neusvleugels en ogen.
Roodheid verschijnt op het getroffen gebied. Dan vormen zich een kleine hoeveelheid bubbels. Gewoonlijk worden enkele huiduitslag opgemerkt. Na verloop van tijd gaan ze vanzelf open, korsten en scheuren vormen zich op hun plaats, en dan geneest de huid.
Normaal gesproken zorgt eten er niet voor dat u zich slechter gaat voelen en reageert de ziekte goed op de behandeling. Het is echter dit type streptodermie dat vaak chronisch wordt, vooral bij mensen die lijden aan tandheelkundige aandoeningen.

Paraungual misdadiger
In dit geval infecteren streptokokken de huid in het gebied van het nagelbed op de vingers of tenen. Rond de nagels verschijnen pijnlijke zwellingen en roodheid. Dan vormen zich bubbels. Na het openen is het aangetaste gebied bedekt met een bruine korst, waaruit pus komt.
Streptokokkenpanaritium komt meestal voor bij mensen na beschadiging van de huid rond de nagels tijdens manicureprocedures of nijnagels. Deze ziekte moet zo vroeg mogelijk worden behandeld. Indien onbehandeld, kan nagelafstoting optreden.

Streptokokken luieruitslag
Van alle soorten oppervlakkige streptodermie (impetigo) wordt deze vorm van de ziekte gekenmerkt door het ernstigste beloop. Pathologie komt vaak voor bij zuigelingen, ouderen of bedlegerige patiënten. Streptokokken beïnvloeden de huidplooien in de oksels, in de lies- en gluteale regio en bij vrouwen - onder de borstklieren. De ziekte treft kinderen en volwassenen met overgewicht die veel vetplooien op het lichaam hebben.
Ontsteking van de huid treedt op met ernstige jeuk, pijn en roodheid. Dan vormen zich bellen, die met elkaar versmelten. Vaak ontwikkelen streptokokkenlaesies zich tegen de achtergrond van luierdermatitis of gewone luieruitslag, waardoor het verloop van de ziekte nog ernstiger wordt. Bovendien worden de huidplooien constant gehydrateerd door de afscheidingen van de zweetklieren, wat de irritatie van de opperhuid verhoogt. Deze vorm van de ziekte wordt gekenmerkt door een lang beloop en langzame genezing van de huid.
Ecthyma vulgaris symptomen
Wanneer vulgair ecthyma optreedt, worden de diepe huidlagen aangetast. Dit is de meest ernstige vorm van streptodermie. Het ontwikkelt zich met een sterke afname van de immuniteit: bij patiënten met diabetes, tumoren, virale infecties.
Laesies zijn gemarkeerd op de benen en billen. Er worden grote blaren met dikke wanden gevormd, gevuld met pus. Na hun doorbraak verschijnen pijnlijke zweren, die heel langzaam genezen. Ruwe littekens blijven op de huid achter. De ziekte gaat altijd gepaard met symptomen van algemene intoxicatie: hoge koorts, zwakte, gezwollen lymfeklieren, hoofdpijn.
Behandeling van streptodermie inzo'n ernstige vorm moet onmiddellijk worden gestart. Vulgair ecthyma wordt vaak gecompliceerd door sepsis. Bovendien gaan stafylokokken vaak samen met streptokokkeninfecties, wat resulteert in nog ernstigere huidlaesies.
Diagnose
Diagnose en behandeling van streptodermie wordt gedaan door een dermatoloog of therapeut. Meestal wordt de ziekte al tijdens het onderzoek vastgesteld op basis van de klachten van de patiënt en het uiterlijk van de uitslag. Laboratoriummethoden worden zelden gebruikt. Soms wordt een volledige bloedtelling gedaan. Een toename van het aantal leukocyten en ESR duidt op de aanwezigheid van een ontsteking.
In sommige gevallen is een analyse van de bacteriofaag van de inhoud van de blaasjes vereist. Het is nodig om de juiste therapiemethode te kiezen. Tijdens het onderzoek wordt de gevoeligheid van streptokokken voor verschillende soorten antibacteriële geneesmiddelen bepaald.
Externe remedies
Hoe de aangetaste delen van de huid uit te smeren met streptodermie? Deze vraag baart patiënten vaak zorgen. Alvorens zalven aan te brengen, moet huiduitslag worden behandeld met de volgende antiseptische oplossingen:
- briljant groen;
- fucorcin;
- jodiumoplossing;
- boorzuur"
- waterstofperoxide;
- "Miramistin";
- "Chloorhexidine";
- alcohol en wateroplossing van methyleenblauw;
- kaliumpermanganaat.
Alcoholoplossingen met kleurstoffen (briljant groen, fukortsin, methyleenblauw) hebben het meest effect op de ziekteverwekker. Ze kunnen echter niet worden gebruikt voor huiduitslag op het gezicht, maar ook niet voorbehandeling van streptodermie bij zuigelingen en ouderen. Deze medicijnen kunnen huidirritatie veroorzaken. Kinderen jonger dan 3 jaar worden geen antiseptica met jodium, chloorhexidine en Miramistin aanbevolen.

Huiduitslag wordt 3-4 keer per dag behandeld met antiseptica. U kunt slechts 30 minuten na het aanbrengen van de oplossingen lokale remedies op de getroffen gebieden aanbrengen.
Voor streptodermie worden zalven met antiseptica en antibiotica voorgeschreven:
- "Tsindol";
- zinkzalf;
- salicylzalf;
- "Baneocin";
- "Levomekol";
- "Synthomycine";
- "Streptocide";
- "Fusiderm".
Deze actuele producten dringen door tot in de diepe lagen van de opperhuid en voorkomen de groei van bacteriën. Ze worden op de huid aangebracht of als kompressen gebruikt.

Het is belangrijk op te merken dat Acyclovir-zalf niet mag worden gebruikt voor streptodermie. Dit is een antiviraal middel dat geen invloed heeft op streptokokken.
Soms adviseren dermatologen hormonale zalven met corticosteroïden om jeuk te verlichten. Dergelijke fondsen mogen in geen geval onafhankelijk worden gebruikt. De kwestie van hun benoeming kan alleen worden beslist door de behandelend arts. Ze worden niet aan alle patiënten getoond. Ze worden meestal voorgeschreven voor streptokokkenecthyma, het chronische verloop van de ziekte, evenals de combinatie van streptodermie met dermatitis. Breng corticosteroïde zalven "Pimafucort" aan,"Akriderm", "Triderm".
Tijdens de behandeling wordt het niet aanbevolen om hygiënische waterprocedures uit te voeren. Streptococcus gedijt goed in vochtige omgevingen en wasuitslag kan zich verspreiden naar gezonde delen van de huid.
Orale antibiotica
Orale antibiotica voor streptodermie zijn niet in alle gevallen geïndiceerd. De kwestie van de noodzaak om antibacteriële geneesmiddelen voor te schrijven, wordt beslist door de behandelende arts. Antibiotica moeten worden voorgeschreven voor ecthyma, uitgebreide huidlaesies, tekenen van beginnende complicaties, evenals hoge koorts en andere symptomen van algemene intoxicatie van het lichaam.
De keuze van een antibacterieel medicijn wordt bepaald door een analyse van de inhoud van de uitslag voor bacteriologische kweek. Voor streptokokkeninfecties zijn penicillinegeneesmiddelen het meest effectief:
- "Amoxicilline";
- "Flemoxin Solutab";
- "Amoxiclav";
- "Augmentin".

Penicillines veroorzaken echter vaak allergische reacties. Als de patiënt bijwerkingen heeft, moeten deze geneesmiddelen daarom worden vervangen door macrolide-antibiotica, cefalosporines of fluorochinolonen:
- "Claritromycine";
- "Azithromycine";
- "Sumamed";
- "Rovamycin";
- "Cefuroxim";
- "Ciprofloxacine";
- "Levofloxacine".
Antibacteriële medicijnenbenoemd voor een periode van 5 tot 14 dagen. Meestal worden antibiotica oraal gegeven, intramusculaire of intraveneuze toediening is alleen in ernstige gevallen geïndiceerd.
Preventie
Het is belangrijk om te onthouden dat streptodermie ernstige complicaties kan veroorzaken. Bacteriën kunnen niet alleen de huid aantasten, maar ook de nieren, de binnenkant van het hart en de keel. Een complicatie van streptodermie kan streptokokkennefritis, reuma, tonsillitis zijn. Het gevaarlijkste gevolg van de ziekte is bloedvergiftiging. Daarom moet u maatregelen nemen om infectie met streptokokken te voorkomen.
Krassen en kleine wondjes op de huid moeten worden behandeld met antiseptica en er moet verband worden aangebracht op beschadigingen. Het is ook noodzakelijk om uw immuniteit te versterken: probeer voedingsmiddelen te eten die rijk zijn aan vitamines, vermijd stress. Streptokokkenziekten (tonsillitis, roodvonk) moeten op tijd worden behandeld en therapie ondergaan tot volledig herstel.
Het is erg belangrijk om contact met mensen met streptodermie te vermijden. Zelfs bij kleine huiduitslag moet u onmiddellijk een dermatoloog of therapeut bezoeken. Deze maatregelen helpen het risico op infectie te verminderen.